Diabetes mellitus is een pathologische aandoening die wordt gekenmerkt door een schending van metabolische processen (metabolisme). Dit gebeurt door onvoldoende productie van de eigen hormonale stof insuline, zoals in het geval van type 1 diabetes mellitus of een schending van het effect ervan op de cellen en weefsels van het lichaam (type 2 pathologie).
Het artikel bespreekt in detail de belangrijkste soorten diabetes mellitus, de verschillen in hun oorzaken en ontwikkelingsmechanismen, evenals een beschrijving van de kenmerken van de behandeling van patiënten.
Een beetje over insuline en zijn rol in het menselijk lichaam
Insuline is een hormoon dat door de alvleesklier wordt aangemaakt. Het orgel bevindt zich achter de maag, het is omgeven door de milt en een lus van de twaalfvingerige darm. Het gewicht van de alvleesklier is ongeveer 80 g.
Naast hormonen produceert de klier alvleeskliersap, wat nodig is voor de vertering van lipiden, koolhydraten en eiwitten. Het hormoon insuline wordt gesynthetiseerd door β-cellen. Ze zijn bijna over het gehele oppervlak van de pancreas gelokaliseerd in de vorm van kleine groepen die de eilandjes van Langerhans worden genoemd. De eilandjes bevatten ook α-cellen die de hormoon-actieve stof glucagon synthetiseren. Dit hormoon heeft de tegenovergestelde werking van insuline.
Een volwassen gezond persoon heeft ongeveer een miljoen van deze eilandjes met een totaal gewicht van enkele grammen.
Insuline is een eiwitmolecuul dat bestaat uit verschillende ketens van aminozuren. Zijn taak is om glucose (suiker) te assimileren door de cellen van het lichaam. Suiker is nodig voor een persoon om energie te krijgen. Zonder dit kunnen cellen en weefsels hun functies niet aan.
Parallel met de inname van suiker reguleert insuline ook de penetratie van aminozuren in cellen. Aminozuren worden beschouwd als een van de belangrijkste bouwmaterialen. Een andere functie van insuline is de ophoping van lipiden in het lichaam.
Classificatie van diabetes
Volgens de classificatie van diabetes mellitus die algemeen wordt aanvaard en gebruikt in de moderne endocrinologie, is pathologie onderverdeeld in de volgende typen:
- Type 1 - insulineafhankelijk (IDDM);
- type 2 - niet-insulineafhankelijk (NIDDM);
- zwangerschapsvorm;
- specifieke soorten diabetes.
De laatste optie is een groep pathologische aandoeningen die van elkaar verschillen in hun pathogenese en oorzaken van ontwikkeling. Deze omvatten erfelijke defecten op genetisch niveau van het hormoon insuline of insulinesecretoire cellen, een ziekte veroorzaakt door de werking van chemicaliën en medicijnen, diabetes als gevolg van infectieuze processen, enz.
Alle soorten diabetes worden verenigd door hyperglykemie. Dit is een aandoening die zich manifesteert door verhoogde glucosespiegels in het bloed. Het is tegen de achtergrond van het diagnosticeren van glycemiegetallen dat de bevestiging of weerlegging van de diagnose diabetes is gebaseerd.
1 soort
Type 1-pathologie (ICD-10-code - E10) wordt beschouwd als een auto-immuunproces, dat leidt tot de dood van insulinesecretoire cellen. In gewone taal worden dergelijke processen in het menselijk lichaam op gang gebracht, waarbij hun eigen immuuncellen de alvleeskliercellen als vreemd beschouwen en ze vernietigen.
In de regel ontstaat het insulineafhankelijke type als gevolg van een erfelijke aanleg, maar gelijktijdige provocerende factoren spelen ook een belangrijke rol. Statistieken tonen aan dat de aanwezigheid van pathologie bij een kind mogelijk is in de volgende gevallen:
- als de moeder ziek is - met een frequentie van 2%;
- zieke vader - 5%;
- zieke broer of zus - 6%.

Als een van de familieleden de ziekte heeft, kan de rest van het gezin gezond zijn, hoewel ze een hoog risico lopen.
De aanwezigheid van een auto-immuunproces, dat wil zeggen antilichamen in het lichaam tegen de eigen cellen van de alvleesklier, komt voor bij meer dan 80% van de insulineafhankelijke patiënten. Vaak lijden diabetici, samen met type 1-ziekte, aan andere auto-immuunziekten, bijvoorbeeld chronische bijnierinsufficiëntie, pancreasaandoeningen, vitiligo, reuma.
Hoe ontwikkelt het zich?
Typisch verschijnen klinische symptomen van de ziekte wanneer meer dan 85% van de insulinesecretoire cellen al zijn gestorven, maar afhankelijk van de individuele kenmerken van het organisme, kan deze periode in duur variëren. Komt vaak voor in de kindertijd en adolescentie. Het komt voor dat jonge patiënten al in de periode van acute complicaties leren over de aanwezigheid van de ziekte, bijvoorbeeld in de ketoacidotische toestand.
Energietekort en insulinetekort leiden tot massale afbraak van vetten en eiwitten, wat het gewichtsverlies van de patiënt verklaart. Een hoge bloedsuikerspiegel veroorzaakt hyperosmolariteit, die zich manifesteert door massale urineproductie en de ontwikkeling van symptomen van uitdroging. Omdat er niet genoeg insuline is, lijdt het lichaam aan energiehonger, als gevolg daarvan treedt een overmatige synthese van contra-insulaire hormonen op, dat wil zeggen, diegene die het tegenovergestelde effect hebben met betrekking tot het werk van insuline.
Deze hormonen omvatten cortisol, glucagon en somatotropine. Ze stimuleren de vorming van glucose in het lichaam, ondanks het feit dat het suikergehalte in het bloed al door het dak gaat.
Massale afbraak van vetten leidt tot een toename van het aantal vrije vetzuren in het bloed. Dit is een trigger voor de vorming en accumulatie van keton (aceton) lichamen, die provocateurs worden van een ketoacidotische toestand. Als een dergelijke pathologie, uitdroging en een verschuiving van de pH van het bloed naar de zure kant blijven voortschrijden, kan de patiënt in coma raken, zelfs de dood is mogelijk.
Symptomen
Type 1-diabetes wordt gekenmerkt door de ontwikkeling van heldere symptomen, die in de loop van enkele weken ernstiger worden. Diabetespatiënten klagen:
- voor de vorming van een grote hoeveelheid urine;
- extreme dorst;
- constante jeuk van de huid;
- gewichtsverlies.
Manifestaties van de ziekte worden als vrij specifiek beschouwd, maar vereisen nog steeds een differentiële diagnose.
Gewichtsverlies, dat gepaard gaat met normale of verhoogde eetlust, is een van de symptomen die type 1-pathologie onderscheiden van andere soorten diabetes mellitus. De patiënt maakt zich zorgen over een scherpe zwakte, hij kan zijn gebruikelijke werk niet doen, slaperigheid treedt op.
De progressie van het klinische beeld gaat gepaard met het verschijnen van een acetongeur in de uitgeademde lucht, buikpijn, misselijkheid en braken en symptomen van ernstige uitdroging. Als de ziekte op latere leeftijd verschijnt (ongeveer 40 jaar), zijn de symptomen niet zo uitgesproken en wordt in de regel de aanwezigheid van de ziekte vastgesteld tijdens het klinisch onderzoek.
typ 2
Niet-insulineafhankelijke diabetes mellitus (ICD-10-code - E11) is een chronische pathologie, waartegen hoge bloedsuikerspiegels optreden als gevolg van insulineresistentie. Later wordt ook het werk van β-cellen van de eilandjes van Langerhans verstoord. Parallel aan het koolhydraatmetabolisme beïnvloedt pathologie ook het vetmetabolisme.
Erfelijke aanleg is een van de belangrijkste oorzaken van diabetes type 2. Als een van de ouders een ziekte heeft, worden kinderen in 40% van de gevallen ziek. Erfelijkheid alleen is echter niet genoeg, provocerende factoren zijn:
- hoog lichaamsgewicht;
- lage fysieke activiteit;
- verhoogde bloeddrukaantallen;
- hoge niveaus van triglyceriden in het bloed;
- de aanwezigheid van een geboren baby die in het verleden meer dan 4 kg woog;
- de aanwezigheid van zwangerschapsdiabetes in het verleden;
- polycysteuze eierstokken.
Op dit moment neemt het aantal patiënten met diabetes type 2 toe. Deze vorm van pathologie is verantwoordelijk voor meer dan 85% van alle klinische gevallen. Mannen en vrouwen van middelbare en oudere leeftijd zijn vaker ziek.
Hoe ontwikkelt het zich?
Het ontwikkelingsmechanisme is gebaseerd op het feit dat insulineresistentie optreedt, dat wil zeggen dat de alvleesklier een voldoende hoeveelheid van het hormoon produceert dat nodig is om suikermoleculen naar de cellen te transporteren, maar de cellen zelf verliezen de gevoeligheid voor deze stof. Het resultaat is hyperglykemie.
Om de bloedsuikerspiegel te verlagen, begint de klier tot het uiterste te werken. Dit veroorzaakt de uitputting van insulinesecretoire cellen.
Voor het tweede type pathologische aandoening is het optreden van ketoacidose niet karakteristiek, omdat zelfs een kleine hoeveelheid van het hormoon wordt gesynthetiseerd door de eilandjes van Langerhans.
Symptomen
De ziekte manifesteert zich meestal bij patiënten ouder dan 40 jaar. In de meeste gevallen wordt het klinische beeld gecombineerd met het verschijnen van pathologisch lichaamsgewicht, veranderingen in het vetmetabolisme in bloedonderzoek. Bijbehorende symptomen:
- prestatie is iets verminderd, maar dit is niet zo uitgesproken als bij het eerste type ziekte;
- pathologische dorst;
- uitscheiding van een grote hoeveelheid urine;
- vrouwen kunnen last hebben van jeukende huid in het genitale gebied en perineum;
- huiduitslag verschijnt op de huid, die niet lang geneest;
- ongemak, gevoel van gevoelloosheid en kippenvel op de onderste ledematen.
zwangerschapstype
De WHO-classificatie van diabetes mellitus omvat de zwangerschapsvorm van de ziekte (ICD-10-code - O24). Het is typisch voor zwangere vrouwen. Lijdt aan diabetes 5-7% van de patiënten die baby's baren. De WHO-classificatie van diabetes en zijn typen bevat een andere naam voor dit type pathologie - diabetes bij zwangere vrouwen.
Als de ziekte bij een vrouw verscheen vóór het moment van conceptie van een kind, wordt het als pregestationeel beschouwd, tijdens de periode van het dragen van een baby - zwangerschap. Op dit moment zijn het ontwikkelingsmechanisme en de oorzaken van de ziekte niet volledig begrepen. Er zijn gegevens over de rol van erfelijke aanleg. Risicofactoren kunnen zijn:
- fysiek en mentaal trauma;
- infectieziekten;
- ziekten van de alvleesklier;
- opname in het menu in grote hoeveelheden voedingsmiddelen die rijk zijn aan koolhydraten.

Verloskundigen en gynaecologen zijn het erover eens dat voldoende lichaamsbeweging het risico op het ontwikkelen van pathologie kan verminderen.
De zwangerschapsvorm kan zich manifesteren als een manifestatie, dat wil zeggen een levendig klinisch beeld, of als een schending van de glucosetolerantie. Pathologie verdwijnt in de regel vanzelf nadat de baby is geboren.
De vrouw wordt lid van een groep patiënten met een hoog risico op het ontwikkelen van niet-insulineafhankelijke diabetes mellitus in de komende 10-15 jaar.
Tijdens de periode van het dragen van een kind ondergaat het lichaam van een vrouw bepaalde veranderingen die verband houden met de hormonale sfeer. Dit komt door de werking van de placenta, die de volgende hormonen afscheidt:
- choriongonadotrofine;
- progesteron;
- oestrogenen;
- corticosteroïden, enz.
Al deze hormonaal actieve stoffen veroorzaken het ontstaan van insulineresistentie. In dit stadium worden hyperplasie van insulinesecretoire cellen en de afgifte van een grote hoeveelheid insuline in het bloed vanuit de pancreas waargenomen. Het optreden van insulineresistentie leidt ertoe dat het lichaam van de vrouw actief de stofwisselingsproducten van vetten begint te gebruiken, terwijl suiker wordt opgeslagen om de foetus te voeden. In omstandigheden van een combinatie van erfelijke aanleg voor diabetes en de bovengenoemde factoren, ontwikkelt de ziekte zich.
Symptomen
Het zwangerschapstype van de ziekte manifesteert zich op dezelfde manier als andere soorten diabetes, maar de symptomen zijn iets minder uitgesproken. Een vrouw besteedt mogelijk geen aandacht aan de symptomen en associeert het optreden ervan met haar "interessante" positie. Als het klinische beeld uitgesproken is, kan de zwangere vrouw de volgende klachten voorleggen aan de behandelend arts:
- droge mond;
- constant verlangen om te drinken;
- uitscheiding van een grote hoeveelheid urine;
- verhoogde eetlust;
- verminderde prestaties en zwakte;
- het verschijnen van jeuk en branderigheid in het genitale gebied.
Belangrijk! Meestal ontwikkelt de ziekte zich aan het einde van het tweede of het begin van het derde trimester.
De impact van pathologie op de moeder en de foetus
Chronische hyperglykemie heeft een negatieve invloed op zowel het lichaam van de moeder als het kind zelf. Zwangerschap kan ingewikkeld zijn:
- polyhydramnionen;
- late gestosis;
- zwangerschapsafbreking bij verschillende draagtijd;
- de geboorte van een kind met een groot lichaamsgewicht (meer dan 4-4, 5 kg).
Baby's geboren uit een zieke moeder hebben een karakteristiek uiterlijk. Hun schouders zijn vrij breed, het onderhuidse vet is uitgesproken, het gezicht heeft een ronde maanvorm. Er is een aanzienlijke zwelling van de huid en hypertrichose. De ernstigste complicaties van de ziekte zijn de dood van de foetus tijdens de ontwikkeling van de foetus en de dood van de pasgeborene. In de regel treden dergelijke aandoeningen op in aanwezigheid van een pregestationele vorm van de ziekte.
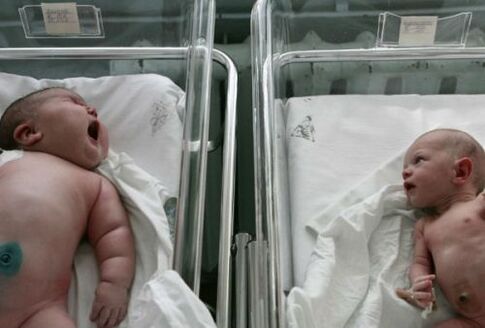
Kinderen geboren uit een zieke moeder verschillen van hun leeftijdsgenoten in hun grote lichaamsgewicht en karakteristieke uiterlijk.
Specifieke soorten
We hebben het over secundaire vormen van de pathologische aandoening die zich ontwikkelen onder invloed van chemicaliën, medicijnen, infectieuze processen en andere ziekten van de endocriene en extra-endocriene sfeer.
Diabetes kan worden veroorzaakt door de volgende ziekten en aandoeningen van de alvleesklier:
- orgaanontsteking;
- mechanische schade;
- verwijdering van de klier;
- neoplasmata;
- taaislijmziekte;
- pigmentcirrose, enz.
Van de chemicaliën en medicijnen kunnen nicotinezuur, bijnierschorshormonen, interferonen, schildklierhormonen en diuretica bijdragen aan de ontwikkeling van de ziekte. De lijst gaat verder met opiaten, vergiften bedoeld voor de vernietiging van knaagdieren, antidepressiva, geneesmiddelen die worden gebruikt voor antiretrovirale therapie.
Van de veroorzakers van infectieziekten zijn provocerende factoren het rubella-virus en cytomegalovirus.
Kenmerken van de behandeling
Therapie van de pathologische aandoening wordt individueel geselecteerd voor elk klinisch geval. Het schema en de gebruikte behandelingsmethoden zijn afhankelijk van de mate van diabetes, het type, de helderheid van het klinische beeld en de aanwezigheid van complicaties. Hoe u de aanwezigheid van de ziekte kunt bepalen en bevestigen, zal een gekwalificeerde endocrinoloog u vertellen. Hij zal aanwijzingen geven voor de volgende diagnostische methoden:
- algemene bloed- en urinetesten;
- analyse van capillair bloed op glucose van een vinger op een lege maag;
- bloed biochemie;
- urineonderzoek voor suiker;
- glucosetolerantietest - het is verplicht voor alle aanstaande moeders in de periode van 22 tot 26 weken zwangerschap;
- bepaling van indicatoren van geglycosyleerd hemoglobine.
Therapeutische maatregelen omvatten niet alleen het nemen van medicijnen, maar ook fysiotherapie-oefeningen, voedingscorrectie, het aanleren van zelfbeheersing aan de patiënt.

Het is belangrijk dat familieleden bij een zieke persoon de wens ondersteunen om de agressiviteit van de pathologische aandoening te verminderen en compensatie te krijgen.
zelfbeheersing
Patiënten met diabetes moeten hun gevoelens, glycemie, urinesuikerspiegels bijhouden, evenals gegevens over individuele menu's en fysieke activiteit gedurende de dag. Het geheel van dergelijke indicatoren en hun boekhouding is zelfbeheersing. Het doel van dergelijke evenementen is niet alleen om het suikergehalte te beheersen, maar ook om de resultaten te interpreteren en hun acties te plannen als de cijfers buiten het aanvaardbare bereik komen.
Bij een normale gezondheid is het belangrijk om het suikergehalte thuis te meten en deze indicatoren minstens één keer per dag vast te leggen. Eventuele veranderingen in het welzijn vereisen meerdere keren per dag opheldering van de hoeveelheid glucose in het bloed:
- voor elke hoofdmaaltijd;
- enige tijd nadat het voedsel het lichaam is binnengekomen;
- voor de avondrust;
- in sommige gevallen heeft u een ochtendmeting op een lege maag nodig.
Glucose in de urine wordt ook thuis gemeten. Dit vereist de aanwezigheid van uitdrukkelijke strips. Ze kunnen worden gekocht bij apotheken. De aanwezigheid van suiker in de urine geeft aan dat de bloedglucosespiegel hoger is dan 10 mmol / l, aangezien dit de nierdrempel is waarbij glucosemoleculen de urine binnendringen.
Als de patiënt op reis is, actief aan sport doet of comorbiditeiten heeft, is strengere zelfcontrole nodig.
Voor het dagelijks comfortabel leven van een persoon met diabetes is het noodzakelijk om de volgende individuele apparaten en apparaten aan te schaffen:
- glucometer met lancetten, teststrips en benodigde accessoires inbegrepen;
- uitdrukken van urinestrips, die het niveau van acetonlichamen en suiker meten;
- tonometers om de bloeddruk te verduidelijken;
- zelfcontroledagboek, waarin alle benodigde gegevens worden vastgelegd.
Voedsel
Correctie van individuele voeding is de basis voor de behandeling van elk type diabetes mellitus. Met type 1 kunt u door het persoonlijke menu te wijzigen de belasting van de alvleesklier verminderen, de hoeveelheid koolhydraten die aan het lichaam wordt geleverd verminderen. Bij diabetes type 2 kan een caloriearm dieet niet alleen de bovenstaande doelen bereiken, maar ook het pathologische lichaamsgewicht verminderen.

Patiënten wordt geadviseerd om tabel nummer 9 in acht te nemen, die verschillende opties kan hebben (a, b, c).
Patiënten moeten de dagelijkse calorie-inname strikt in acht nemen. Het wordt voor elke patiënt afzonderlijk berekend, afhankelijk van zijn gewicht, leeftijd, geslacht, energieverbruik, fysieke activiteit, gebruikte medicamenteuze behandeling. In het dieet van patiënten is het noodzakelijk om de inname van koolhydraten en calorierijk voedsel te beperken. Eiwitten zijn niet alleen mogelijk, maar ook noodzakelijk, vetten moeten een beetje worden beperkt, vooral bij type 2-pathologie.
Patiënten zullen het systeem van broodeenheden, glycemische en insuline-indexen van producten, calorieën moeten begrijpen. Kenmerken van de principes van voeding:
- eet niet meer dan 8 broodeenheden per maaltijd;
- zoete vloeistoffen (limonade, thee met suiker, sap uit de winkel) zijn verboden;
- in plaats van suiker worden zoetstoffen gebruikt en in plaats van in de winkel gekochte sappen worden zelfgemaakte compotes en vruchtendranken gebruikt;
- het aantal broodeenheden moet van tevoren worden gepland, aangezien insuline wordt toegediend voordat de producten het lichaam binnenkomen;
- maaltijden moeten in kleine porties zijn, maar frequent;
- patiënten moeten voldoende vocht krijgen - beperkingen kunnen optreden in de aanwezigheid van nierfalen of andere complicaties die gepaard gaan met oedeem.
U kunt in de tabel meer lezen over verboden voedingsmiddelen, evenals over voedsel dat zonder angst moet worden geconsumeerd.
| De meest calorierijke om te beperken | Toegestane producten | Toegestane hoeveelheid alcohol (volgens de gebruiksvoorwaarden - hieronder) |
|---|---|---|
|
|
|
De mogelijkheid om alcohol te drinken wordt individueel besproken. Een klein bedrag is toegestaan als er compensatie is voor diabetes mellitus, er zijn geen complicaties, de patiënt voelt zich normaal. Bier en zoete cocktails zijn verboden.
Medische behandeling
Behandeling van IDDM en zwangerschapsvorm is gebaseerd op insulinetherapie. Dit is het proces van het introduceren van hormonale preparaten op basis van insuline om het gebrek aan eigen stof in het lichaam te vervangen. Er zijn verschillende groepen geneesmiddelen die verschillen in de werkingsduur en de snelheid van het begin van het effect: ultrakorte preparaten, korte, middellange hormonen en langdurige insulines.
Meestal combineren artsen tegelijkertijd twee geneesmiddelen met een verschillende werkingsduur. Dit is nodig om de meest fysiologische omstandigheden voor de alvleesklier te creëren.
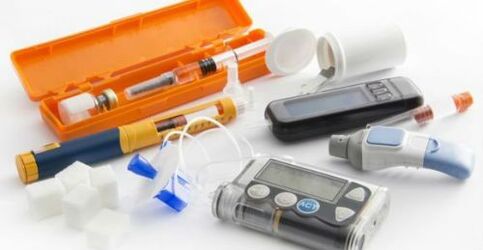
De medicijnen worden toegediend met insulinespuiten, spuitpennen of met behulp van een insulinepomp in automatische modus.
Type 2-ziekte vereist het gebruik van hypoglykemische tabletten. De belangrijkste groepen zijn biguaniden, sulfonylureumpreparaten, thiazolidinedionen, gliniden, enz.
Differentiële diagnose tussen typen diabetes mellitus mag alleen worden uitgevoerd door een gekwalificeerde specialist. Hij zal u ook helpen bij het kiezen van een therapieregime, een optimale levensstijl en aanbevelingen doen waarmee de patiënt zo snel mogelijk compensatie kan krijgen.























